Постоянство системы крови характеризуется ее клеточным составом. На основании его изменения у детей лучше протекают обменные реакции, легче переносятся те или иные заболевания. Основным показателем функционирования кровеносной системы является общий анализ крови у детей.
 Детский организм уникален по-своему. Именно в этом периоде метаболизм ребенка должен быть направлен на как можно лучшее развитие всех органов и тканей, и этому ничего не должно препятствовать. Этому способствует система кроветворения у ребенка, благодаря которой и осуществляется большинство функций. Именно она, изменяясь в ту или иную сторону, позволяет ребенку как можно быстрее преодолеть какие-либо стрессовые воздействия извне и вернуться к нормальной жизнедеятельности и развитию.
Детский организм уникален по-своему. Именно в этом периоде метаболизм ребенка должен быть направлен на как можно лучшее развитие всех органов и тканей, и этому ничего не должно препятствовать. Этому способствует система кроветворения у ребенка, благодаря которой и осуществляется большинство функций. Именно она, изменяясь в ту или иную сторону, позволяет ребенку как можно быстрее преодолеть какие-либо стрессовые воздействия извне и вернуться к нормальной жизнедеятельности и развитию.
Со временем, начиная с детского возраста, происходит полное формирование и развитие систем и органов, которые зачастую претерпевают такие изменения, чтобы нормально функционировать в определенный промежуток времени. Это проявляется интенсивным ростом организма в детском возрасте, относительной стабильностью в период от 20 до 40 лет и некоторым снижением скорости обменных процессов в период старости.
Анализ крови у детей: расшифровка
При помощи этого исследования становится возможным узнать состояние того или иного ростка кроветворения, увидеть, как организм адаптируется к стрессам и изменениям. Каковы же особенности анализа крови у детей?
Общий анализ крови используется для определения количества тех или иных клеток. Основными клетками, определяемыми в этом анализе, являются:
- эритроциты;
- лейкоциты;
- тромбоциты.
Эритроциты указывают на способность организма к транспорту кислорода. Он используется большинством тканей и органов для совершения обменных реакций. Для его переноса используется транспортный белок гемоглобин. В структуре содержится атом железа, который отвечает за присоединение атомов кислорода.
 Главной особенностью детского организма является то, что на начальных этапах развития у детей содержится намного больше эритроцитов и гемоглобина, чем в организме взрослого. Это обусловлено тем, что в организме ребенка содержится фетальный гемоглобин — особая форма, позволяющая присоединить к себе больше кислорода, чем обычный гемоглобин. В период до 6 месяцев в крови ребенка содержится большинство, но со временем он заменяется на обычный гемоглобин. Помимо этого для крови новорожденных характерно наличие относительной полицитемии, макроцитоза и увеличения цветового показателя.
Главной особенностью детского организма является то, что на начальных этапах развития у детей содержится намного больше эритроцитов и гемоглобина, чем в организме взрослого. Это обусловлено тем, что в организме ребенка содержится фетальный гемоглобин — особая форма, позволяющая присоединить к себе больше кислорода, чем обычный гемоглобин. В период до 6 месяцев в крови ребенка содержится большинство, но со временем он заменяется на обычный гемоглобин. Помимо этого для крови новорожденных характерно наличие относительной полицитемии, макроцитоза и увеличения цветового показателя.
Увеличение клеток в размерах, повышение содержания в них гемоглобина обусловлено наличием у ребенка и его матери общего кровяного русла вплоть до рождения ребенка. Так как ребенок в утробе матери не получает кислорода извне, основным его источником может быть только материнская кровь. После рождения, после перехода на легочное дыхание, пропадает необходимость в интенсивном насыщении детского организма кровью матери. Из-за этого наблюдается постепенное снижение концентрации фетального гемоглобина и замещение его на обычный, лучше сочетающийся с атмосферным кислородом. Это связано с развитием гемолиза эритроцитов и снижением общего их количества (как результат этого может развиваться физиологическая желтуха новорожденных).
Увеличение цветового показателя зависит от уровня гемоглобина крови. Вначале примерные показатели эритроцитов и гемоглобина составляют около 6,0*10^7 и 220 г/л соответственно.
На протяжении роста ребенка количество эритроцитов и гемоглобина постепенно уменьшается и к 12 годам достигает цифр, близких к показателям взрослого человека — 4,0*10^7 эритроцитов и 130 г/л гемоглобина.
Возможно снижение уровня гемоглобина ниже 95-100 г в возрасте 2-3 месяцев у здоровых доношенных детей. Не стоит паниковать из-за этого, так как проведенными исследованиями было доказано, что у таких детей нет отклонения по здоровью и у них не нарушено соматическое и психомоторное развитие.  Единственным минусом может считаться относительно большая прибавка веса у таких детей, которая не соответствует возрасту и оценке индекса массы тела и роста. Если же ребенок недоношенный, то подобная анемия может развиться в период от 3 до 6 недель, а уровень гемоглобина у них снижается до цифр 70-90.
Единственным минусом может считаться относительно большая прибавка веса у таких детей, которая не соответствует возрасту и оценке индекса массы тела и роста. Если же ребенок недоношенный, то подобная анемия может развиться в период от 3 до 6 недель, а уровень гемоглобина у них снижается до цифр 70-90.
Скорость оседания эритроцитов, имеющая место и изменяющаяся в процессе воспаления и заболевания, на протяжении детства меняется незначительно. Значительное ее изменение должно навести на мысль о довольно опасной инфекции. При этом обязательно нужно показать ребенка педиатру.
Анализ крови ребенка: полицитемия
В некоторых случаях может наблюдаться полицитемия (увеличение эритроцитов у детей выше 7 и повышение количества гемоглобина свыше 200). Такое повышение возможно в следующих случаях:
- Горный климат. За счет обилия кислорода в воздухе стимулируется выработка эритропоэтина, что и приводит к увеличению числа эритроцитов.
- Патология почек. Чаще всего причиной полицитемии как у детей, так и у взрослых является гидронефрома почки (опухоль, способствующая увеличению эритропоэтина).
- Патология легких. Более характерна для взрослых людей, особенно с выставленным диагнозом ХОБЛ, однако возможны случаи развития подобного состояния и у детей (хотя и крайне редко).
В первом случае паниковать не стоит, так как подобное нарастание красных кровяных телец сугубо адаптационное и физиологическое — при смене климата и возвращении в привычную среду проживания уровень эритроцитов стабилизируется. Если же имеет место патология почки, следует немедленно обратиться за консультацией к педиатру и онкологу.
Лейкоциты в крови у детей
Другим не менее важным показателем анализа крови являются лейкоциты. Основная их функция, как известно, поддержание иммунитета в человеческом организме. При развитии инфекции происходит увеличение либо снижение их количества. По уменьшению или увеличению той или иной группы клеток можно судить о том, какой патогенный микроорганизм присутствует в организме ребенка и как с ним бороться.
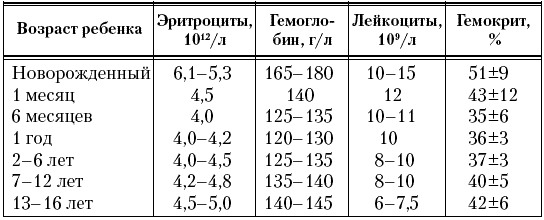
Возрастные изменения показателей крови у детей
На начальных этапах развития детского организма в крови присутствует большое количество лейкоцитов. Непосредственно после рождения в крови наблюдается лейкоцитоз — 16*10^9 клеток. Это обусловлено тем, что при нахождении в утробе матери через гематоплацентарный барьер из материнского организма в организм ребенка переходят материнские клетки и антитела. Благодаря им может осуществляться пожизненный иммунитет от некоторых видов инфекций (например, от поражения вирусом герпеса определенного вида при условии, что мать ребенка переболела этой формой).
По мере взросления наблюдается постепенное снижение количества лейкоцитов, и к 12 годам их число стабилизируется и достигает цифры около 9*10^9.
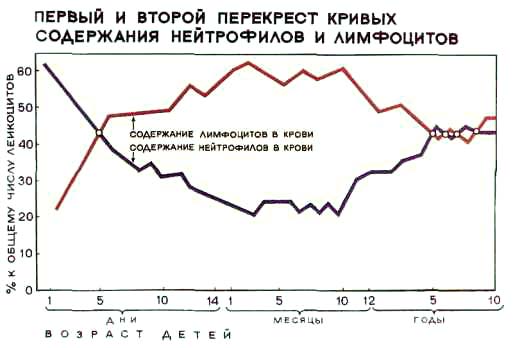
В первые дни жизни в крови преобладают нейтрофилы (однако их функция развита слабо за счет снижения активности опсонинов плазмы), а лимфоцитов содержится значительно меньше. По мере взросления, а именно на 5 день жизни, их количество уравнивается, а к десятому дню начинают преобладать лимфоциты. В данный период происходит так называемый первый перекрест лейкоцитов. В возрасте 5 лет происходит второй перекрест, после чего в крови снова начинают преобладать нейтрофилы. Процесс начинается с 1 года, на протяжении 4 лет происходит постепенное снижение лейкоцитов.
В данный период организм ребенка практически невосприимчив к вирусным инфекциям, но, как было сказано, противовирусный иммунитет начинает ослабевать после года, из-за чего и наблюдается высокое число случаев вирусных заболеваний у детей (ветрянка, краснуха) после того, как они идут в детский сад (а это происходит как раз в возрасте 3-5 лет).
Однако естественный пассивный иммунитет, осуществляемый за счет материнских антител, несовершенен — в крови ребенка присутствуют только иммуноглобулины класса G.
Другие, более крупные — IgA и IgM, не проходят через барьер, из-за этого любая вирусная инфекция, попадая в организм ребенка, имеет склонность к генерализации процесса с вовлечением всех систем органов, что грозит развитием как минимум сепсиса.
Помимо этого в первые дни после рождения наблюдается сдвиг лейкоцитарной формулы влево с преобладанием молодых незрелых форм. Мутация на данном этапе костного мозга и очагов экстрамедуллярного кроветворения (к возникновению и функционированию которых у детей имеется склонность) может привести к развитию острых лимфолейкозов с еще большим увеличением бластных и незрелых форм лейкоцитов.
В первые дни жизни можно увидеть, что фракции лимфоцитов распределены неравномерно — преобладают Т-лимфоциты (они составляют до 50% всех лимфоцитов), несколько меньше лимфоцитов группы В — 35%, а оставшиеся 15% составляют незрелые формы.
Увеличение в лейкоцитарной формуле эозинофилов укажет на наличие паразитарной инфекции, кроме того, на основании их увеличения можно судить о развитии бронхиальной астмы у ребенка уже на ранней стадии, особенно если имеется генетическая предрасположенность и приступ аллергии на респираторные антигены в анамнезе.
Расшифровка тромбоцитов
 Что касается системы свертывания, то основной особенностью тромбоцитов новорожденного является их довольно высокая нестабильность и неспособность осуществления своей функции в полной мере. Это обусловлено низкой активностью тех факторов свертывания, которые напрямую зависят от витамина К (2, 7, 9, 10). За счет этого у детей наблюдается высокая склонность к кровотечениям, а потеря даже 100-150 мл крови может стать летальной для ребенка.Часто на фоне такого снижения активности данных факторов возможно развитие геморрагической болезни новорожденных на 3 день внеутробной жизни. После этого отмечается возрастание количества тромбоцитов практически до цифр взрослого человека.
Что касается системы свертывания, то основной особенностью тромбоцитов новорожденного является их довольно высокая нестабильность и неспособность осуществления своей функции в полной мере. Это обусловлено низкой активностью тех факторов свертывания, которые напрямую зависят от витамина К (2, 7, 9, 10). За счет этого у детей наблюдается высокая склонность к кровотечениям, а потеря даже 100-150 мл крови может стать летальной для ребенка.Часто на фоне такого снижения активности данных факторов возможно развитие геморрагической болезни новорожденных на 3 день внеутробной жизни. После этого отмечается возрастание количества тромбоцитов практически до цифр взрослого человека.
Каким образом происходит забор крови у детей
Принцип особо ничем не отличается от такового у взрослых людей. Отличия состоят в том, что у детей предпочтительнее брать капиллярную или венозную кровь для оценки периферического состава кровеносных клеток с последующей интерпретацией результата.
Забор крови обычно проводится при помощи венепункции, однако сразу же определяются некоторые трудности. В первую очередь сложность представляет мелкий диаметр сосудов, из-за чего точно в сосуд попасть очень сложно. При этом высок риск сквозного повреждения с образованием обильной гематомы. За счет увеличения гематокрита и общего количества клеток в плазме (с относительно небольшим объемом крови) увеличивается вязкость крови, и получить анализ крови у новорожденного в большом объеме (более 2 мл) практически невозможно, да и за счет густоты крови часто наблюдается повреждение кровяных клеток, которое иногда дает неправильные результаты анализа.
Кровь обычно берут из поверхностных вен на тыле кистей, хотя у новорожденных детей возможно брать кровь из поверхностной вены головы или пуповины. Довольно обильное кровообращение и относительно крупные сосуды на тыле рук позволяют получить при правильной технике венепункции до 5 мл крови. Дезинфекция перед и после венепункции обязательна, так как высок риск попадания инфекционного агента и развития инфекции, о которой упоминалось выше.
Подведение итогов
Анализ крови является практически единственным и достоверным методом исследования у детей раннего возраста. Именно на том этапе, когда ребенок не может конкретно указать на те жалобы, что у него имеются, анализ крови приходит на помощь, поскольку, правильно его интерпретируя, можно быстро поставить диагноз и сориентироваться на правильный курс лечения этого состояния. Правильное определение показателей патологии и нормы является обязанностью любого врача, особенно если это касается организма ребенка.